Chromosomenabweichungen
Jeder normale Mensch, hat, in jeder Zelle seines Körpers, 46 Chromosomen. Persone, die entweder zu viel oder zu wenig Chromosomen haben, haben eine Chromosomenabweichung.
Da es viele verschiedene Chromosomen gibt, existieren auch viele unterschiedliche Chromosomenabweichungen. Meistens führen sie zu ernsten körperlichen und mentalen Abweichungen. Die bekannteste Chromosomenabweichung ist das Down-Syndrom (früher auch einigermaße abwertend Mongolismus genannt). Diese Chromosomenabweichung wurde 1866 vom Doktor Langdon Down beschrieben in der medischen Literatur. In der Genetik, und in der Medizin im allgemeinen, werden Krankheiten nach dem Arzt, der sie als erste beschrieb, benannt.
Ein Syndrom ist eine Krankheit, wobei verschiedene Organe Abweichungen aufzeigen. Mentaler Rückstand ist das wichtigste Merkmal des Down-Syndroms, während ungefähr die Hälfte der Down-Patienten eine angeborene Herzabweichung haben.

Das Down-Syndrom wird durch ein extra, d.h. drittes, Chromosom 21 verursacht. Diese Patienten haben nicht 46, sondern 47 Chromosomen. Während jeder zwei Chromosomen 21 hat, haben diese Patienten drei Chromosomen 21. Deswegen wird von einer Trisomie 21 gesprochen. Die Ursache einer Trisomie liegt meistens bei der Bildung der Geschlechtszellen (der Eizellen der Mutter oder der Samenzellen des Vaters). Normalerweise enthalten diese Geschlechtszellen, die sich bei der Befruchtung finden, jeweils 23 chromosomen (mit einem Chromosom 21). Wenn aber eine vond den Geschlechtszellen ein Chromosom zuviel hat, wird die befrüchtete Eizelle, woraus das Baby entsteht, 47 Chromosomen haben.
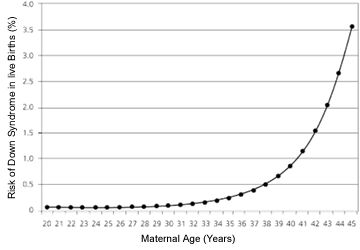
Das Risiko, dass eine Eizelle 2 statt nur 1 Chromosom 21 enthält, steigt mit dem Alter des Mutters, besonders ab dem 36. Lebensjahr, an. So wird also auch das Risiko auf ein Kind mit dem Down-Syndrom größer. Deswegen beanfragen ältere schwangere Frauen (meistens ab 36) oft eine Untersuchung um vor der Geburt ausschließen zu können, dass die Frucht eine Trisomie oder eine andere Abweichung hat. Durchschnittseltern haben ein Risiko von ungefähr 1/200, dass ihr Kind mit einer Chromosomenabweichung geboren wird. Selbstverständlich nimmt das Risiko mit dem Alter der Mutter zu. Trisomien 21 bilden ungefähr die Hälfte aller Chromosomenabweichungen.
Andere numerische Chromosomenabweichungen sind Trisomie 13 (auch bekannt als das Patau-Syndrom) und Trisomie 18 (das Edwards-Syndrom).
Trisomie 13 ist eine sehr ernste Chromosomenabweichung. Betroffene Kinder sterben sehr früh. Babys mit Trisomie 13 haben oft eine Lippenspalte, eine Gaumenspalte und Gehirn- und Herzabweichungen.
Trisomie 18 ist auch eine ernste Chromosomenabweichung. Betroffene Babys sterben meistens im ersten Lebensjahr. Kennzeichen sind Gehirn- und Herzabweichungen, ein kleiner Mund und abweichende Händchen mit geballten Fäustchen.
Numerische Chromosomenabweichungen von den Geschlechtschromosomen, Chromosomen X und Y, sind weniger ernst. Beim Turner-Syndrom handelt es sich um Mädchen die statt 2 nur 1 X Chromosom haben (Monosomie X).
Die Mädchen sind meistens zu klein, menstruieren nicht und sind unfruchtbar. Sie haben oft einen breiten Hals und geschwollene Hände und Füße, insbesonder als Babys. Die mentale Entwicklung ist normal oder liegt ein wenig zurück.
Eine Mutter von einem Kind mit einer numerischen Chromosomenabweichung, hat bei einer neuen Schwangerschaft meistens ein nur leicht erhöhtes Risiko auf ein zweites Kind mit einer Chromosomenabweichung (1 bis 2%, zusatzlich zu dem Altersrisiko).
Die übrigen Familienmitglieder haben kein erhöhtes Risiko auf ein Kind mit einer numerischen Chromosomenabweichung. Die numerischen Chromosomenabweichungen sind also nicht erblich weil sie vererbbar sind, sondern weil sie Abweichungen sind von unserer erblichen Information.
Pränataldiagnostik
Ultraschall
Die Echographie benützt Ultraschall (daher der Englische Name ultrasound) um ein Bild herzustellen vom ungeborenen Kind. Das Ultraschallgerät sendet kurze, gerichtete Schallwellenimpulse durch den Körper von Mutter und Kind. Das Gerät kaptiert die durch den Körper reflektierten Echos. Diese Echos werden dann in ein Bild umgewandelt. Wie CT-Scans und MRT’s wird die Sonographie in der Medizin sehr oft benützt um Bilder herzustellen von inneren Strukturen oder Organen. Ultraschall ist ungefährlich für Mutter und Fetus.
ASonographie ermöglicht das Erkennen von fetalen Formabweichungen. Abweichungen wie ein Wachstumrückstand, ein offener Rücken,ein Wasserkopf, Herzabweichungen, angeborene Nierendefekte können so ausfindig gemacht werden. Weil die Sonographie nur die Form und nicht die Funktion kaptiert, können nur äußere abweichungen des Kindes oder seiner Organe diagnostiziert werden. Die Sonographie sagt nichts aus über die gute Wirkung (Funktion) der Organe. Die Sonographie is die wichtigste Weise, um vor der Geburt fetale Abweichngen bildlich darzustellen und müsste also bei jeder Schwangerschaft als Normaluntersuchung ausgeführt werden. Dies würde am besten in der 18. oder 19. Schwangerschaftswoche geschehen. Selbstverständlich ist zu empfehlen um diese Sonogrphie, bei einem erhöhtem Risiko auf ein Kind mit angeborenen Abweichung, von einem Facharzt ausführen zu lassen. Wenn Eltern schon ein Kind mit dergleichen Abweichungen haben oder selber von einer dieser Abweichungen betroffen sind, stimmt das umso mehr zu. Einige Abweichungen können schon ganz früh ausfindig gemacht werden. Manchmal kann eine spezielle Echographie, verbunden mit einer erhöhten Chance auf Abweichungen schon ab der 12. Woche durchgeführt werden. Je nachdem die Ergebnisse dieser Echographie, wird sie später noch ein paar Mal wiederholt.
Fruchtwasseruntersuchung – Amniozentese
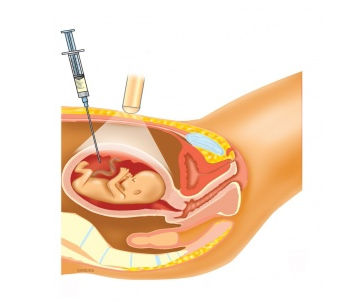
Bei der Fruchtwasseruntersuchung wird ein wenig (etwa 20 ml) Fruchtwasser aufgesaugt, nachdem mit einer Injektionsnadel durch Bauchdecke und Fruchthülle gestochen wurde. Dieses Vorgehen ist fast Schmerzlos und belästigt weder Mutter noch Kind. Man kann es vergleichen mit der Punktion einer Blutabnahme.
Eine Fruchtwasseruntersuchung enthält nur ein kleines Risiko für die Schwangerschaft. In ungefähr 0,5% der Fruchtwasseruntersuchungen kommt nach der Punktion eine Fehlgeburt vor, einer Blutung, einer Infektion oder einem Fruchtwasserleck zufolge. Die Chance, dass die Frucht beschädigt wird und die Chance auf die Geburt von einem Baby, das Verletzungen von der Fruchtwasseruntersuchung aufweist, sind winzig. Natürlich wird nicht jede Fehlgeburt verursacht von einer Fruchtwasseruntersuchung, denn auch Frauen die keine Fruchtwasseruntersuchung untergingen, können einen Abgang haben.
Eine Fruchtwasseruntersuchung wird ausgeführt, damit man Fruchtwasser und fetale Zellen, die im Fruchtwasser schweben, bekommt. Diese Fruchtwasserzellen sind Zellen des Kindes und stammen von seiner Haut und seiner Schleimhaut.
Die Fruchtwasserzellen und das Fruchtwasser kann man benützen bei pränatalen Untersuchungen wie Chromosomenforschung, Stoffwechsel- und DNA-Untersuchungen und die Bestimmung des Alpha-1-Fetoproteins (AFP). Bei jeder Fruchtwasseruntersuchung wird standard den AFP bestimmt (damit man einen Defekt des Neuralrohres ausschließen kann) und eine Chromosomenuntersuchung (damit man zum Beispiel ausschließen kann, dass der Fetus das Down-Syndrom hat), ausgeführt.
Manchmal wird zusätzlich eine spezielle, fast screening Chromosomenuntersuchung ausgeführt um einige häufige Chromosomenabweichungen ausschließen zu können. Heutzutage wird in vielen Fällen auch die DNA auf Mukoviszidose getestet. Zusätzlich kann gesucht werden nach Krankheitsbilder, wofür der Fetus ein erhöhtes Risiko aufzeigt.
Eine Fruchtwasseruntersuchung wird bestens zwischen der 15. und 16. Schwangerschaftswoche ausgeführt. Das Ergebnis des AFP-testes und die schnelle Chromosomenuntersuchung, sind schon nach drei Tagen bekannt.
Die Ergebnisse der Zusatzuntersuchungen (die vollständige Chromosomenuntersuchung, die DNA-Erforschung, die biochemischen Untersuchungen), kommen erst später (2 bis 4 Wochen), weil für diese Untersuchungen oft Fruchtwasserzellen gezüchtet werden müssen im Labor.
Wenn durch Fruchtwasseruntersuchung eine Abweichung ausfindig gemacht wird, ist die Geburtstermin oft schon bis in die 18. Woche vorangegangen. Falls die Eltern die Schwangerschaft abbrechen wollen, ist solches nur möglich, indem man die Geburt auslöst mit Medikamenten.
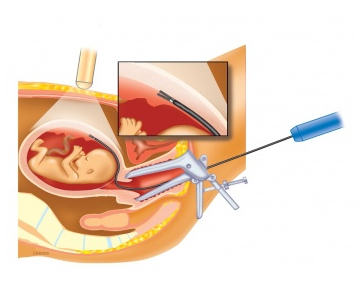
Chorionzottenbiopsie
Bei einer Chorionzottenbiopsie werden Chorionzotten die vom Fetus Stammen untersucht. Chorionzotten sind Ausläufer der Plazenta, die sich rund um dem Fetus befindet. Indem der Arzt ein Saugschläuchen durch die Zervix einführt oder mit einer Punktion die Bauchdecke und die Chroionhülle durchsticht, kann man die Chorionzotten aufsaugen. Die punktion der Chorionzottenbiopsie ist fast Schmerzlos und belästigt weder Mutter noch Kind – wie bei der Fruchtwasseruntersuchung. Das Risiko auf eine Fehlgeburt ist aber höher als bei der Fruchtwasseruntersuchung. Es liegt zwischen 1 und 2%. Das ist nicht überraschend: die Chorionzottenbiopsie wird viel früher ausgeführt (meistens in der 11. Woche) – der Fetus ist zu diesem Zeitpunkt noch empfindlicher für Eingriffe.
Mit der Chorionzottenbiopsie kann man pränatal suchen nach allen Abweichungen, die man auch ausfindig machen kann mit einer Fructwasseruntersuchung, mit Ausnahme vom AFP-Gehalt. AFP kann man nur im Fruchtwasser oder Serum finden. Mit einer Chorionzottenbiopsie kann man also einerseits Chromosomen und DNA analysieren und andererseits biochemische Untersuchungen ausführen.
Die Chorionzottenbiopsie hat auch Vorteile, im Vergleich zu die Fruchtwasseruntersuchung. Chorionzotten eignen sich mehr für DNA-Erforschung. Der wichtigste Vorteil ist aber, dass man die Chorionzottenbiopsie früher ausführen kann (11. Woche statt 16. Woche). Da die Analyse unmittelbar auf die Chorionzotten ausgeführt wird und keine Zellen gezüchtet werden müssen, ist das Ergebnis der Chorionzottenbiopsie um die 12. Woche da. Das ist einen Monat früher als die Ergebnisse der Fruchtwasseruntersuchung. Falls die Chorionzottenbiopsie eine Abweichung ausfindig macht und die Eltern die Schwangerschaft unterbrechen wollen, kann das noch mittels einer Kürretage, die meistens weniger belastend ist als eine medizinal ausgelöste Entbindung nach einer Fruchtwasseruntersuchung.
Der Triple-Test – mütterliche Screening im zweiten Semester
Durch Absorption von Fruchtwasser in das mütterliche Blut, befindet das AFP sich auch im Blut der Mutter. Die AFP-Bestimmung kann also nicht nur in Fruchtwasser, sondern auch in Blut von der Mutter ausgeführt werden. Der Test ist selbstverständlich zuverlässlicher wenn er ausgeführt wird in Fruchtwasser.
Das AFP in Blut kann erhöht sein bei einem gesundem Fetus – wenn es zum Beispîel eine Blutung gegeben hat in der ersten Wochen der Schwangerschaft.
Andererseits kann das mütterliche AFP normal sein, während der Fetus einen Neuralrohrdefekt hat. Erhöhtes AFP im mütterlichen Blut zeigt also nur auf ein erhöhtes Risiko auf einen Neuralrohrdefekt. In diesem Fall ist es empfehlenswert eine Fruchtwasseruntersuchung durchzuführen,mit einer AFP-Bestimmung in Fruchtwasser. Dazu soll man auch eine Sonographie ausführen, damit man den Neuralrohrdefekt oder eine Bauchdeckeabweichung ausschließen kann.
Der AFP-Gehalt im mütterlichen Blut kann auch zu niedrig sein. Wenn zum Beispiel der Fetus das Down-Syndrom oder eine andere Chromosomenabweichung hat, kombiniert mit einer kleinen oder schlecht funktionierenden Placenta, macht der Fetus weniger AFP an und befindet sich also weniger AFP im Blut der Mutter. Deswegen ist die Bestimmung des AFP-Gehalts in mütterlichen Blut einen Screeningtest für das Down-Syndrom und andere Chromosomenabweichungen geworden.
Die mütterlichen Screening auf Chromosomenabweichungen wird momentan meist kombiniert mit der Bestimmung von anderen Eiweißen in dem Blut, wie ß-HCG (Human Chorionic Gonadotrophin) und Estriol. Da es hier also handelt um die Analyse dreier verschiedenen Bestandteile, wird dieser Test Triple-Test genannt. Er wird im zweiten Semester der Schwangerschaft (14.-18. Woche) ausgeführt. Er ist aber kein diagnostischer Test, die eine Abweichung beim Fetus genau ausfindig macht, sondern ein Screeningstest, der nur ein erhöhtes Risiko auf das Down-Syndrom anzeigt.
Die meisten Frauen (über 95%) mit einem abweichenden Triple-Test (Risiko größer als 1/300), bekommen ein normales Baby ohne Chromosomenabweichung. Andererseits bekommen einige Frauen mit einem normalen Triple-Test doch ein Kind mit Down oder eine andere Chromosomenabweichung. Ein normaler Triple-Test heißt also nicht in 100% der Fälle ein gesundes Kind ohne Chromosomenabweichung.
Erst-Trimester-Test
Seit dem Jahre 2000 wird in manchen westlichen Staaten auch eine mütterliche Screening ausgeführt im ersten Trimester der Schwangerschaft. Dieser Screeningtest kombiniert 2 sonographische Parameter des Fetus, namentlich die Scheitel-Steiß-Länge (SSL) und die Nackentransparenz (NT) mit einigen biochemischen Parametern gewonnen aus Blut der Mutter, namentlich PAPP-A (Pregnancy Associated placental protein-A) und ß-HCG (Human Chorionic Gonadotrophin).
Die Sonografie wird am besten zwischen der 11. und 13. Woche ausgeführt. Die Blutabnahme kann zur selben Zeit geschehen, soll aber besser in der 9. oder 10 Woche passieren: dann gibt es schneller Ergebnisse.
Wie der Triple-Test ist der Erst-Trimester-Test kein diagnostischer Test, sondern ein Screeningstest, der nur ein erhöhtes Risiko auf das Down-Syndrom oder eine andere Chromosomenabweichung anzeigt. Ein normaler Erst-Trimester-Test ist also kein Garantie auf ein gesundes Kind.
NIPT
Der NIPT ist der neueste pränataler Test, angeboten als Alternative für die Fruchtwasseruntersuchung und Down-Syndrom-Screening mit dem Triple-Test oder Erst-Semester-Test.
Ausführliche informationen erhalten Sie in unserem NIPT Prospekt.

